Lesões Ósseas Pseudotumorais
O grupo das doenças denominadas como lesões ósseas pseudotumorais, corresponde ao conjunto de alterações ósseas que mimetizam, do ponto de vista radiográfico, as lesões tumorais.
Lesões Ósseas Pseudotumorais
As lesões que fazem parte deste grupo são:
- Cisto ósseo simples
- Cisto ósseo aneurismático
- Cisto ósseo justacortical (gânglion Intraósseo)
- Defeito fibroso metafisário (fibroma não ossificante)
- Granuloma eosinófilo
- Displasia fibrosa / osteofibrodisplasia
- Miosite ossificante
- Tumor marrom do hiperparatireoidismo
- Cisto epidermóide intra-ósseo
- Granuloma reparador de células gigantes
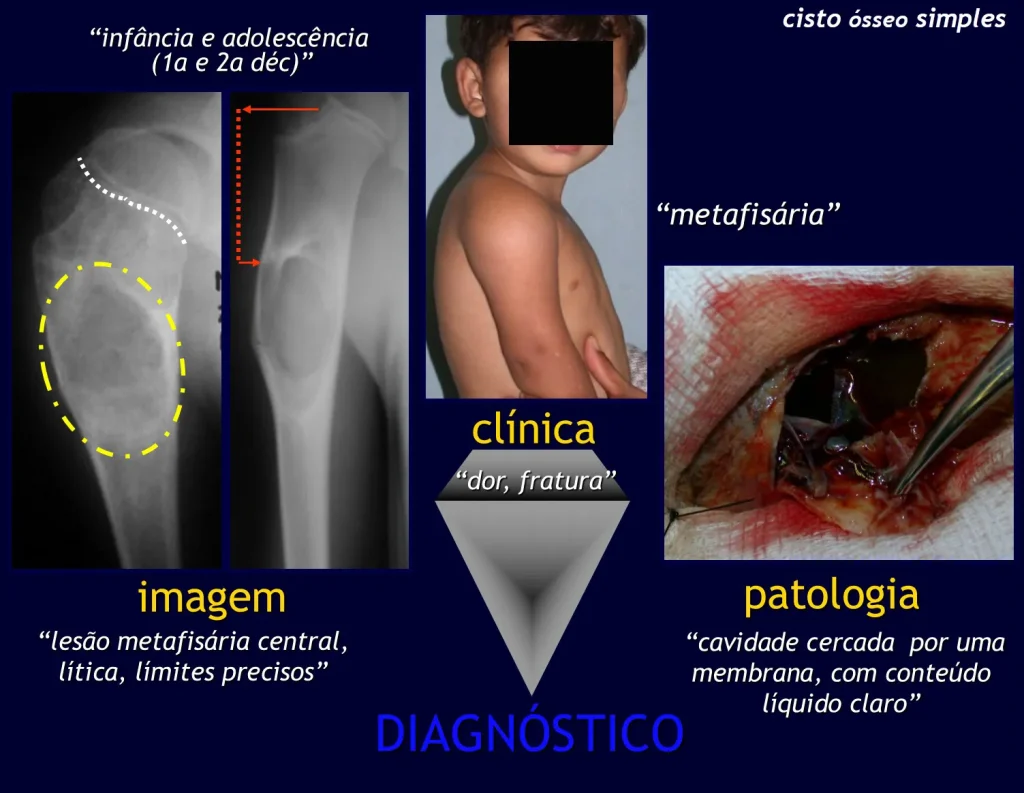
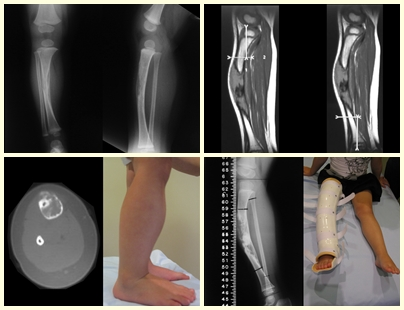
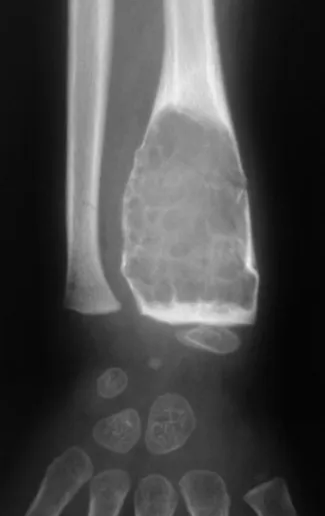
Cisto Ósseo Simples
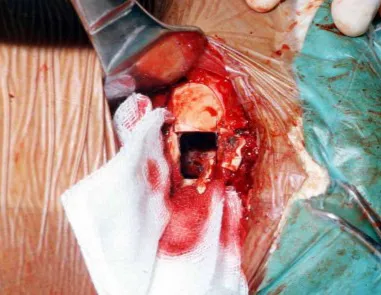
O Cisto Ósseo Simples é uma cavidade, inicialmente unicameral, preenchida por líquido claro circundado por uma membrana, com tecido conectivo vascularizado mostrando células gigantes osteoclásticas, podendo haver algumas áreas de hemorragia ou fissuras com conteúdo rico em colesterol.
Ocorre entre 5 e 15 anos, com leve predominância no sexo masculino. Acomete a região metafisária proximal do úmero e do fêmur, mais freqüentemente.
Embora sua etiologia ainda seja desconhecida, temos visualizado contraste no interior de vasos quando infiltramos a cavidade, o que nos faz pressupor tratar-se de um fenômeno vascular.
A fratura muitas vezes é a primeira manifestação do cisto, que com freqüência vinha evoluindo de forma assintomática.
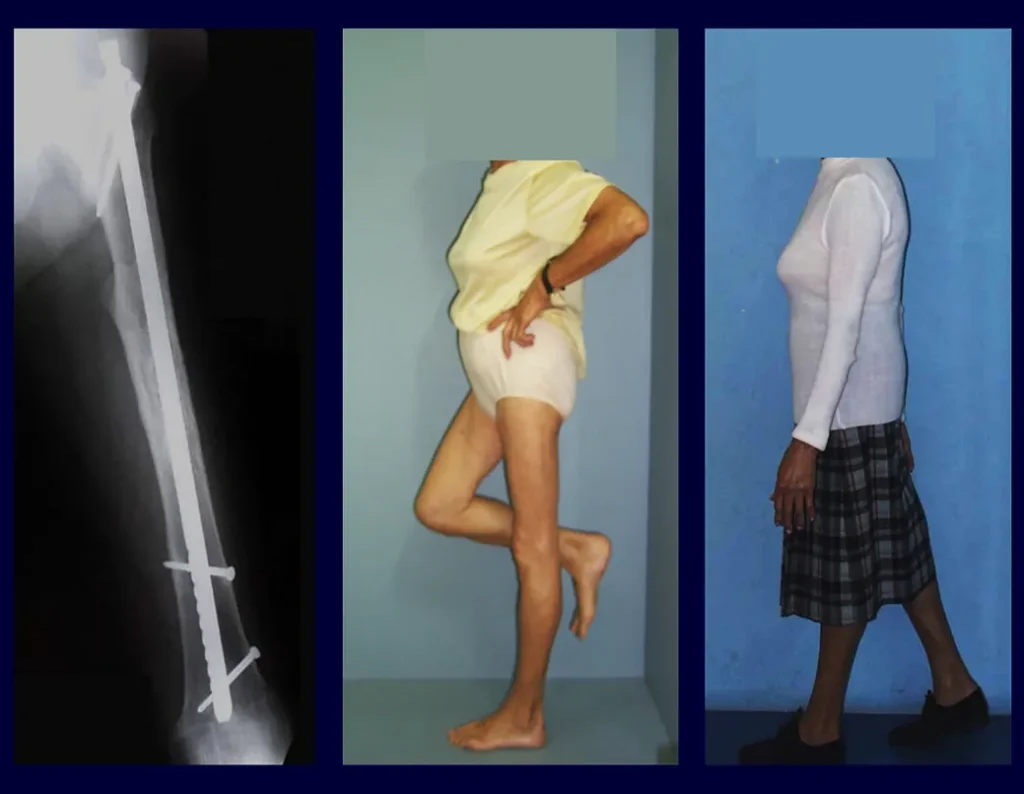
Aparece como lesão radio transparente na região metafisária dos ossos longos, de localização central, não ultrapassando a largura da linha epifisária. Com o crescimento, o cisto ósseo simples vai distanciando-se da placa de crescimento, ocupando posição meta-diafisária, podendo erodir e fraturar a cortical.
O seu tratamento geralmente é não operatório, feito classicamente com série de três infiltrações com corticoide, em intervalos de quatro semanas. Em ossos de carga, na região do colo femoral principalmente, devemos considerar a possibilidade de tratamento cirúrgico, com curetagem e enxerto ósseo.
Definição:
Cavidade unicameral preenchida com líquido claro ou sanguinolento e limitada por uma membrana de espessura variável, com tecido conectivo vascularizado mostrando células gigantes osteoclásticas e algumas áreas com hemorragia recente ou antiga ou fissuras com conteúdo rico em colesterol (O.M.S.)
Incidência:
No tratamento de tumores músculo-esqueléticos, observamos uma predominância de casos na faixa etária entre 5 a 15 anos, apresentando uma leve predominância de casos no sexo masculino, e na maioria comprometendo a região metafisária proximal do úmero e do fêmur. A grande maioria vem encaminhada devido a um episódio de fratura por um trauma no local da lesão ou como achado radiográfico durante uma eventual radiografia tirada devida a algum trauma sofrido pelo paciente.
Etiologia:
Embora o seu reconhecimento do ponto de vista radiográfico seja simples, a sua etiologia ainda é desconhecida.
Avaliação Clínica:
A maioria dos pacientes apresenta-se de forma assintomática, e muitas vezes tem na fratura o motivo da primeira consulta pelo ortopedista. Alguns pacientes relatam episódios esporádicos de dor ou limitação funcional antes do diagnóstico da presença do cisto ósseo.
Características Radiográficas:
O Cisto Ósseo Simples apresenta-se como uma lesão radiolucente na região metafisária dos ossos longos, de localização central, principalmente na região proximal do úmero e fêmur e próximos a linha epifisial. São lesões bem delimitadas, com bordos escleróticos, raramente atravessam os limites da cortical ou os limites do osso, expandem-se afilando a cortical, mas quase nunca chegam a rompê-las. Em alguns casos podem-se observar o sinal do “fragmento caído”, que representam fragmentos da parede cortical soltos dentro do cisto.
Tratamento:
O tratamento do C.O.S. depende da sua localização e tamanho, na grande maioria das vezes pode ser conservador e não operatório. De um modo geral o tratamento para o membro superior é menos cirúrgico e mais conservador, já no membro inferior o tratamento tende a ser mais cirúrgico, na tentativa de evitar uma fratura. O tratamento clássico consiste de infiltrações com corticoide (depomedrol), sendo observado a formação ou não de conteúdo ósseo no interior. Caso haja uma iminência de fratura num osso de carga, convém considerarmos seriamente a possibilidade de um tratamento intra lesional com preenchimento da cavidade seja com enxerto autólogo ou homólogo.
1- Clique para ver mais: http://bit.ly/cisto_ósseo_simples
2- Reconstrução do colo femoral com fratura devido à cisto ósseo
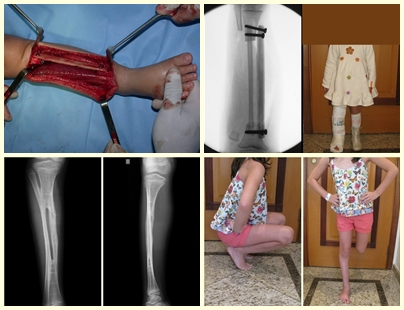
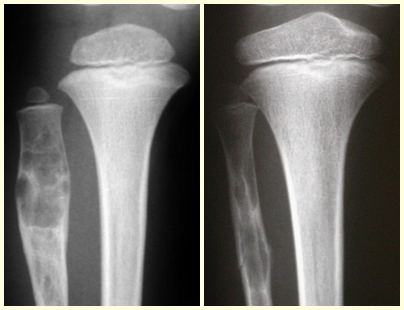
Cisto Ósseo Aneurismático
Definição:
Lesão osteolítica expansiva preenchida por sangue entre espaços variáveis em tamanhos separados por septos de tecido conectivo contendo trabéculas de osso ou tecido osteóide e células gigantes osteoclásticas.
Incidência:
O Cisto Ósseo Aneurismático é mais freqüente nas três primeiras décadas de vida, com seu pico de incidência ocorrendo por volta dos 10 aos 15 anos de idade, ocorrendo uma leve predominância no sexo feminino do que no masculino.
Etiologia:
A origem e etiologia ainda são desconhecidas
Avaliação Clínica:
Os pacientes normalmente apresentam-se com quadro de leve dor no local da lesão e muitas vezes observam-se sinais inflamatórios como aumento de volume e calor no local, quando há um comprometimento na coluna pode haver sintomas neurológicos de compressão medular ou das raízes nervosas. A evolução é muito variável com aumento de volume lento e progressivo ou em alguns casos rapidamente expansiva. Acomete freqüentemente os membros inferiores e vértebras, inclusive o sacro e na pelve principalmente no ramo iliopúbico.
Características Radiográficas:
Apresenta uma lesão insuflativa e radio transparente principalmente na região metafisária ou diafisária dos ossos longos, com presença de septos dispersos em todo o seu conteúdo, com afilamento e expansão da cortical, podendo ser excêntrica ou central.
Tratamento:
O tratamento de escolha tem sido a curetagem intra lesional e o preenchimento com enxerto autólogo. Muitas vezes pode-se ou não associar um tratamento adjuvante intra lesional com a aplicação de fenol, ou eletro cauterização ou uso de crioterapia. Raramente e em alguns casos específicos se é possível sem o prejuízo da função a ressecção do osso comprometido, como nos casos do acometimento da costela, fíbula e ossos do metacarpo e metatarso. A recidiva é muito rara.
1- Clique aqui para ver mais: http://bit.ly/cisto_aneurismático
Granuloma Eosinófilo
(Histiocitose X, Granuloma de Células de Langerhans, Reticuloendoteliose)
O Granuloma Eosinófilo é lesão pseudo tumoral, também de etiologia desconhecida, caracterizada por intensa proliferação de elementos retículo-histiocitários com variável número de eosinófilos, neutrófilos, linfócitos, plasmócitos e células gigantes multinucleadas. Apresenta freqüentes zonas de necrose, como também a presença de numerosas células gordurosas.
Dentre as reticuloendotelioses, o granuloma eosinófilo apresenta-se como lesão única acometendo preferencialmente a região diafisária e metafisária dos ossos longos. Estas lesãos únicas podem ter uma resolução expontânea ao longo do tempo, variando de meses a anos. Raramente são incapacitantes ou causam fratura patológica.
A reticuloendoteliose na forma múltipla caracteriza a moléstia de Hand-Schuller-Christian que apresenta lesões múltiplas na calota craneana e freqüêntemente comprometem outros tecidos, podendo ocorrer Diabetes insipidus (devido a comprometimento da glândula parapituitária), exoftalmia e lesões no fígado e baço.
Na forma mais grave, Letterer-Siwe, os achados clínicos freqüentes são a febre, otite média, história freqüente de infecções bacterianas e, em alguns casos, observamos anemia, hepatoesplenomegalia, quadros de hemorragia sem causa aparente, linfoadenopatia e lesões ósseas disseminadas. A evolução é freqüentemente fatal devido ao grave comprometimento sistêmico.
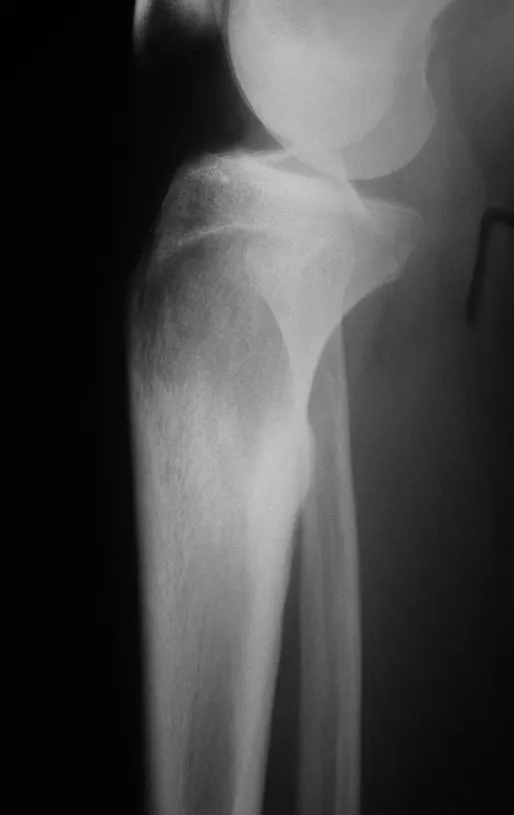
O aspecto radiográfico do granuloma eosinófilo propriamente dito é de lesão radiolucente, com formato arredondado ou ovóide, com bordos delimitados e bem definidos, na região diafisária dos ossos longos e, às vezes, na região metafisária, causando erosão da cortical e reação periostal tipo “casca de cebola”, mimetizando a reação periosteal do Sarcoma de Ewing, porém no granuloma eosinófilo é do tipo lamelar grossa.
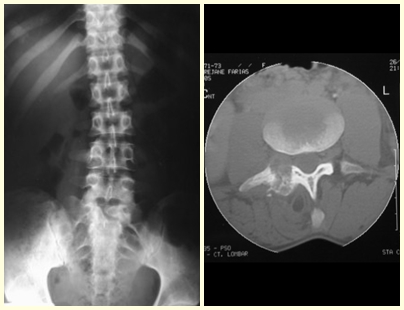
Quando acomete a coluna vertebral, provoca colapso da vértebra “vértebra plana de Calvé”, mas raramente leva a comprometimento neurológico.
Nas lesões únicas o tratamento é a curetagem e enxerto ósseo quando necessário.
Definição: Lesão não neoplásica de etiologia desconhecida, caracterizada por uma intensa proliferação de elementos retículo histiocitários com variável número de eosinófilos, neutrófilos, linfócitos, plasmócitos e células gigantes multinucleadas. Freqüentes zonas de necrose, como também a presença de células gordurosas, especialmente em lesões antigas e múltiplas.
Incidência: A reticuloendoteliose apresenta várias formas de comprometimento, porém divide-se principalmente em três formas básicas: Granuloma Eosinófilo (75%), Hand-Schuller-Christian (15%) e Letterer-Siwe (10%).
Granuloma Eosinofílico: 5 a 20 anos
Hand-Schuller-Christian: 3 a 5 anos
Letterer-Siwe: 1 a 3 anos
Etiologia: A Reticuloendoteliose não tem uma etiologia conhecida, entretanto alguns autores a relacionam com uma provável causa viral ou imunológica, devido a presença de um fenômeno inflamatório com formação de um processo granulomatoso hiperplásico, muitas vezes semelhante a processos neoplásicos.
Manifestações Clínicas: A história natural da evolução dessa doença irá depender de umas das três formas em que ela se apresenta.
– Granuloma Eosinófilo: apresenta-se na grande maioria das vezes como uma lesão única acometendo preferencialmente a região diafisária e metafisária dos ossos longos, e de forma mais rara observamos também casos com comprometimento múltiplo, podendo ser simultâneo ou consecutivos iniciando o quadro na adolescência e arrastando-se até a vida adulta jovem. As lesãos únicas muitas vezes acabam tendo uma resolução espontânea ao longo do tempo, variando de meses a anos, sendo que raramente são incapacitantes ou levam a um quadro de fratura patológica.
– Hand-Schuller-Christian : apresenta-se normalmente com múltiplas lesões, e sendo essas mais difíceis de serem tratadas e evoluem de forma mais incapacitante do que o do Granuloma Eosinofílico. Apresentam freqüentemente comprometimento secundário de outros tecidos, evoluem freqüentemente para Diabetes insipidus (comprometimento do glândula parapituitária), exoftalmia pelo comprometimento da órbita e comprometimentos do fígado e baço.
– Letterer-Siwe: os achados clínicos mais freqüentes são a febre, otite média e história freqüente de infecções bacterianas, e em alguns casos observa a anemia, hepatoesplenomegalia, quadros de hemorragia sem causa aparente, linfoadenopatia e lesões ósseas disseminadas. A evolução é freqüentemente fatal devido ao comprometimento sistêmico.
Aspectos Radiográficos: As lesões apresentam um aspecto radio transparente, com formato arredondado e ovoide, com bordos bem delimitados e bem definidos, e freqüentemente trabéculas no seu interior podem ser visíveis. Acometem freqüentemente a região diafisária de ossos longos e de forma menos comum na região metafisária, causando uma erosão da cortical e discreta expansão da cortical. É possível visualizar um pequeno levantamento periostal com reação em tipo “casca de cebola” semelhante ao do Sarcoma de Ewing e a osteomielite.
Quando o comprometimento é na coluna raramente leva a um comprometimento neurológico, embora haja um colapso da vértebra, apresentando um aplanamento e conhecido como “vértebra plana de Calvé”.
Em casos mais graves como na Síndrome de Hand-Schüller-Christian e Síndrome de Letterer-Siwe observam-se lesões radio transparentes disseminadas na calota craniana.
Tratamento e Prognóstico: O tratamento e o prognóstico da doença dependem diretamente do grau de comprometimento e das manifestações clínicas. Nas lesões únicas o tratamento de escolha é a curetagem e nas grandes falhas o preenchimento com osso esponjoso. Em alguns casos onde não há qualquer prejuízo da função ou comprometimento estético pode-se realizar a ressecção do osso comprometido, tais como costelas, clavícula, e parte superior da fíbula. Em casos de comprometimento múltiplos e sistêmicos parte do tratamento é realizado com uso de drogas quimioterápicas e corticoterapia.
1- Clique para ver mais: http://bit.ly/granuloma_eosinófilo-por
2- Caso de granuloma eosinófilo poliostótico: http://bit.ly/Granuloma_Eosinófilo_do-Rádio
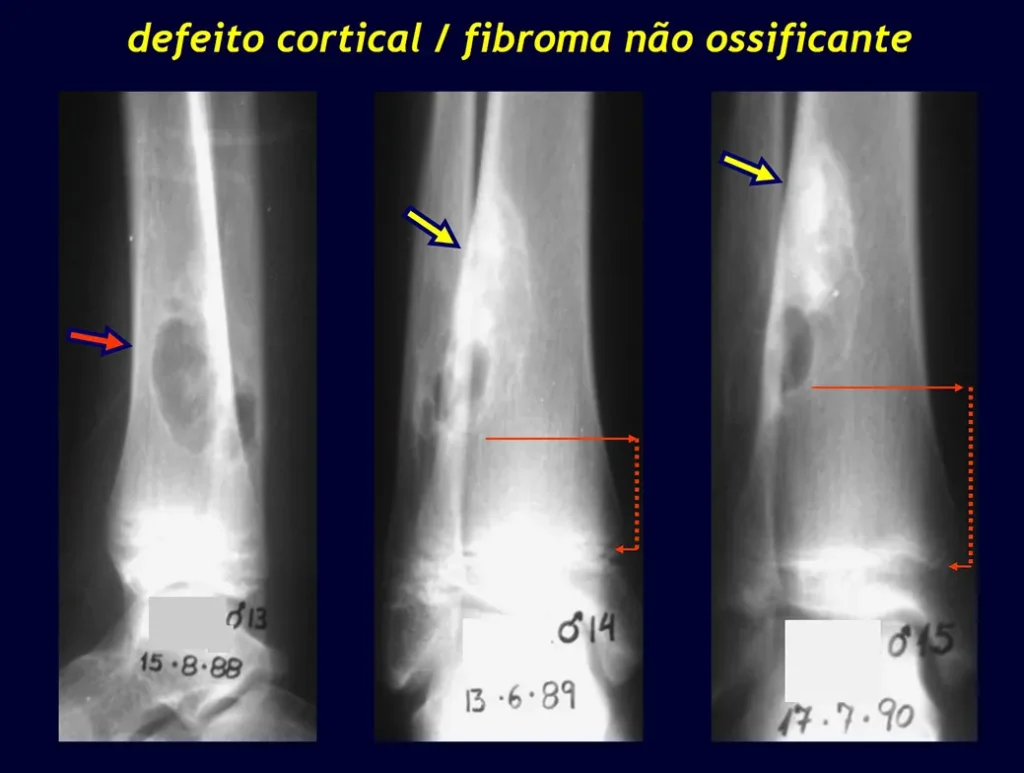
Defeito fibroso cortical / Fibroma não ossificante
O defeito fibroso cortical é lesão óssea benigna não-neoplásica, de causa desconhecida, que se caracteriza por proliferação fibrosa em pequena área de osso cortical. O fibroma não ossificante é o mesmo processo, com maior tamanho.
O defeito fibroso cortical geralmente não apresenta qualquer sintoma ou sinal clínico. Na grande maioria das vezes é diagnosticado em exame radiográfico realizado por algum motivo. Quando assume caracteres do fibroma não ossificante pode se manifestar por leve dor, saliência perceptível pelo paciente ou, menos freqüentemente, por fratura.
Habitualmente são encontrados na metáfise de ossos longos, principalmente na distal do fêmur e na proximal da tíbia
Nas radiografias o defeito fibroso cortical se apresenta como pequena lesão radio transparente, com cerca de 1 a 2 cm, excêntrica, pois se localiza na cortical da metáfise de ossos longos. No início são arredondadas e com o tempo tornam-se ovaladas, com o maior diâmetro ao longo do eixo longitudinal em relação ao osso comprometido. O processo é superficial e se restringe à cortical, facilmente determinado pela tomografia computadorizada.
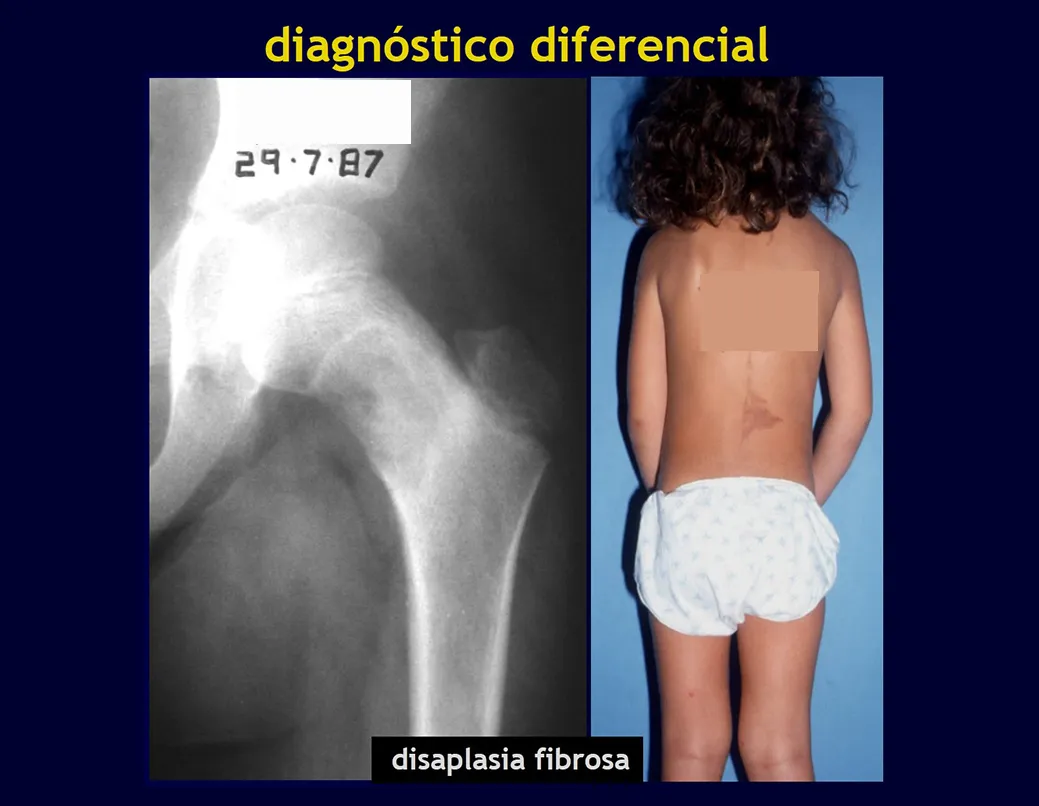
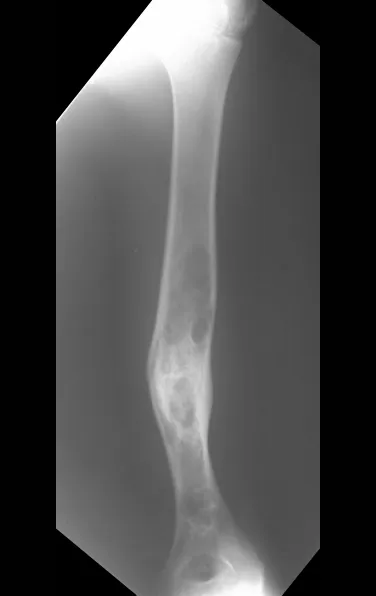
Displasia Fibrosa e Osteofibrodisplasia
A displasia fibrosa é lesão pseudotumoral, caracterizada por falha no desenvolvimento de um ou mais ossos, que permanecem com substituição parcial do osso por tecido fibroso em meio a traves osteóides, irregularmente dispostas. Radiograficamente a lesão é radio transparente, com aspecto de vidro “despolido”.
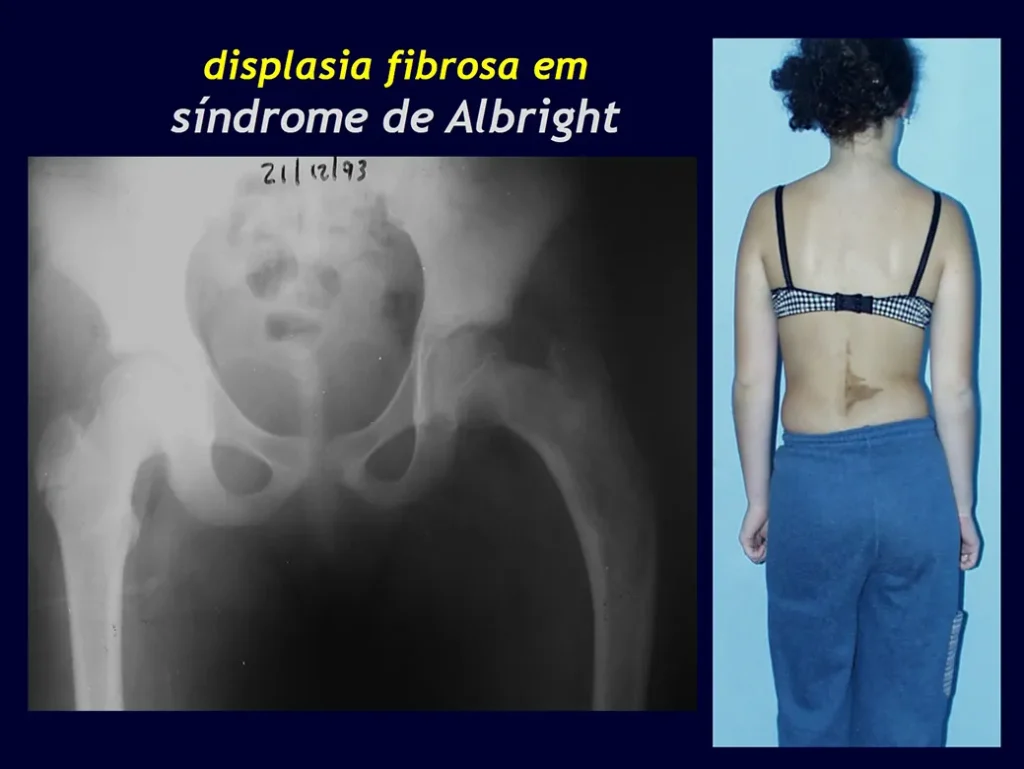
Pode manifestar-se em duas formas clínicas: solitária (monostótica) e múltipla (poliostótica), podendo ocorrer pigmentação cutânea.
Albright descreveu a síndrome com “osteíte fibrosa” em múltiplos ossos, acompanhada de manchas cutâneas e puberdade precoce no sexo feminino. Comprometimentos endócrinos como hipertireoidismo, diabetes, síndrome de Cushing, além de hipertensão e retardo mental, podem estar associados. A associação de displasia fibrosa poliostótica e mixomas em partes moles é conhecida como síndrome de Mazabraud.
A displasia fibrosa monostótica na maioria das vezes não apresenta sintomatologia. Trata-se de defeito congênito de modelagem óssea, manifestando-se mais frequentemente na primeira e segunda década de vida. A deformidade, fratura ou achado casual em radiografia, são as principais ocorrências que levam o paciente à consulta.
O tratamento, quando necessário, deve ser cirúrgico, pois não há tratamento clínico para nenhuma das formas de displasia fibrosa. A lesão ou lesões geralmente param de evoluir com o crescimento, costumam cessar com a puberdade. A intervenção cirúrgica estará indicada para correções ortopédicas quando existirem deformidades ou riscos de fratura iminente.
A malignização da displasia fibrosa é rara, podendo ocorrer casos de transformação para osteossarcoma e condrossarcoma.
As lesões únicas de displasia fibrosa podem assemelhar-se a fibroma desmoplástico, condrossarcoma central ou adamantinoma de ossos longos. Quando ela apresenta cistos, o diagnóstico diferencial com o adamantinoma de ossos longos pode ser difícil ao exame radiográfico.
Histologicamente, os principais diagnósticos diferenciais são com o fibroma desmoplástico, o adamantinoma de ossos longos e a osteofibrodisplasia.
Na osteofibrodisplasia, o aspecto histológico é muito semelhante ao da displasia fibrosa. Somente a localização intra cortical na tíbia ou na fíbula possibilitará o diagnóstico diferencial.
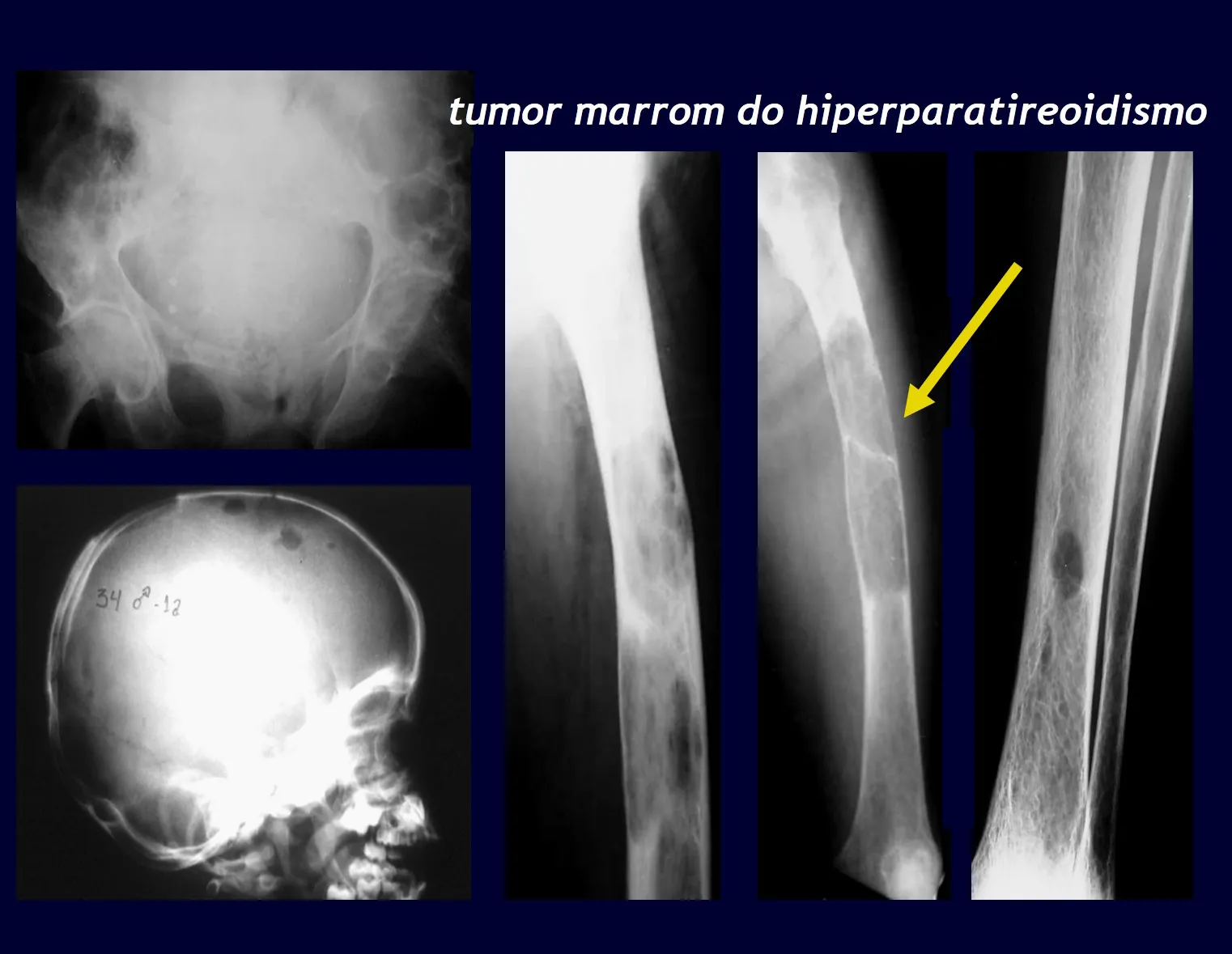
Tumor Marrom do Hiperparatireoidismo
Trata-se de doença metabólica que quando, não diagnosticada precocemente, pode levar a processo que simula aspecto tumoral, com inúmeras lesões devido a focos de reabsorção óssea por hiperparatireoidismo primário. É lesão não neoplásica que apresenta inúmeras células gigantes multinucleadas.
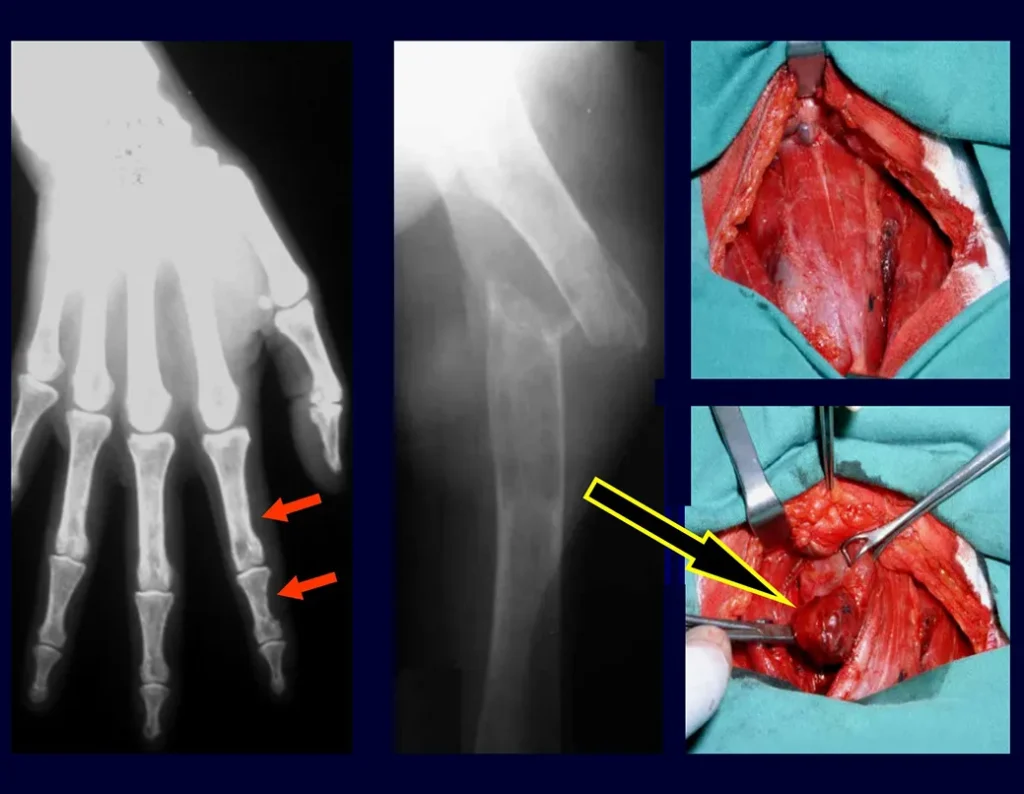
É causada por um adenoma da paratireoide e de início lento e insidioso, predominando em adultos do sexo feminino, apresentando manifestações clínicas diversas como náuseas, indigestão, perda de apetite, calculose renal de repetição e fraturas sem causa aparente ou por traumas de leve intensidade e, eventualmente, alterações psíquicas.
A hipercalcemia acompanhada de hipercalciuria, hipofosfatemia, hiperfosfatúria e aumento do paratormônio no sangue, fecham o diagnóstico laboratorial. Quando não tratada, pode ocorrer alterações ósseas, cada vez mais intensas, até a osteíte fibrocística generalizada ou doença de Von Recklinghausen dos ossos.
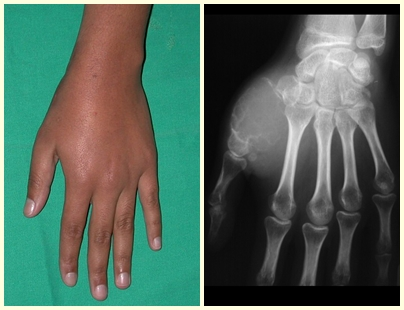
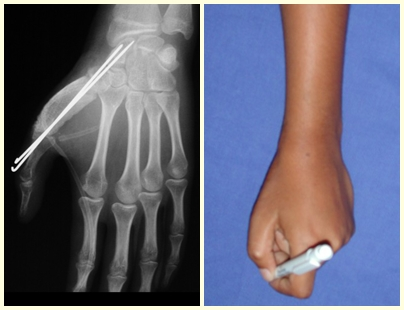
As lesões iniciais do hiperparatireoidismo ocorrem como focos de reabsorção óssea subperiostais nas falanges das mãos e reabsorção da “lâmina dura” da implantação dos dentes nos alvéolos.
Autor : Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel:+55 11 99863-5577 Email: drpprb@gmail.com